Når du selv eller en som pleier deg, observerer at du har trykkutsatt hudområde som trenger tilsyn og tiltak er det viktig at disse hudforandringen blir fulgt opp tidlig. Kontakt fastlegen for vurdering og eventuell henvisning til sykehuset. Trykkutsatte hudområder som halebeinet, sittebensknuten, hoftekulene, hæler og albuer, vil bli undersøkt av lege. Sammen vil dere gå gjennom mulige tiltak for å avlaste huden der det er nødvendig.
Trykksår (liggesår)
Trykksår er områder med skadet hud som utvikler seg til åpne sår. Det finnes flere navn på denne tilstanden. Liggesår er en vanlig benevnelse. Decubitus er et faguttrykk for den samme tilstanden.
Årsaker
Mennesker som utvikler trykksår har ofte nedsatt følelse i områdene der sårene oppstår. Dette kan skyldes midlertidig bevisstløshet, lammelse etter ulykke eller sykdom, nevrologiske lidelser, eller skade i de lokale nervene, for eksempel hos diabetikere. Trykksår sees også ofte hos pleietrengende.
Trykksår kan deles inn i ulike alvorlighetsgrader
- Overflatisk rødme i hud.
- Enkelte små overflatiske sår.
- Omfattende skade på vev med celledød i hud, muskel og beinstruktur, med fare for alvorlige infeksjoner.
Utredning
Behandling
Oppfølging
Vær oppmerksom
Som ved alle former for kirurgi er blødning og infeksjon de vanligste komplikasjonene. Stingene kan sprekke opp på grunn av for stor belastning på sømmen. Dersom dette skjer etter utskrivelse må man ta kontakt med lege, øke lokalt sårstell og sørge for avlastning.
Kontakt
Haugesund Sanitetsforenings Revmatismesykehus (HSR)
Hudavdeling
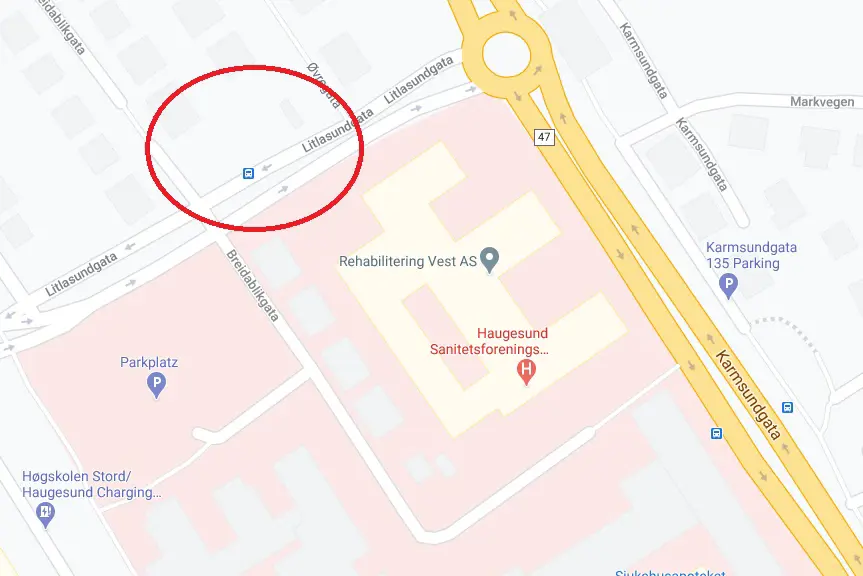
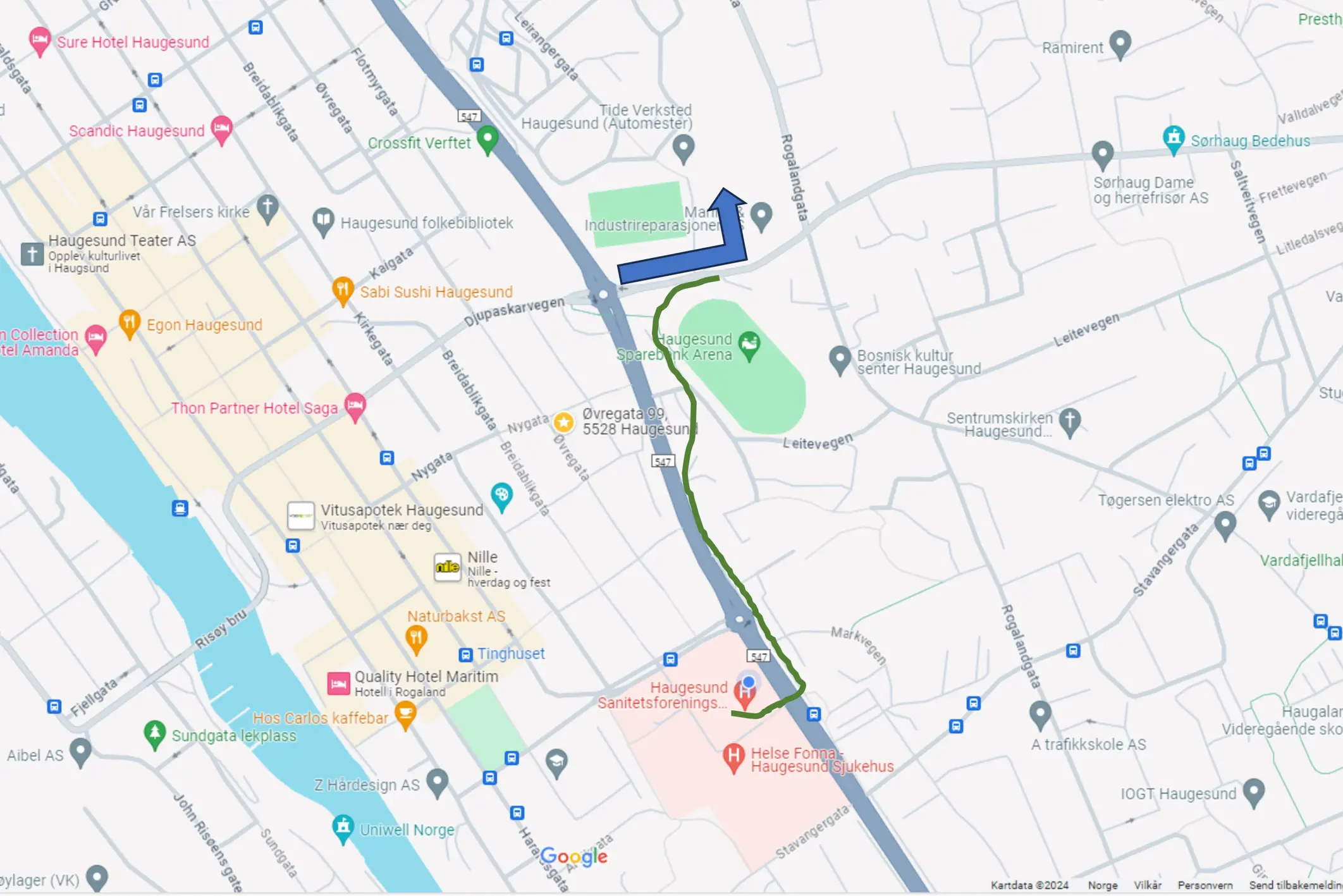
Adresse
- I dag 08:00 - 15:30

Haugesund Sanitetsforenings Revmatismesykehus (HSR)
Karmsundgaten 134
5528 Haugesund